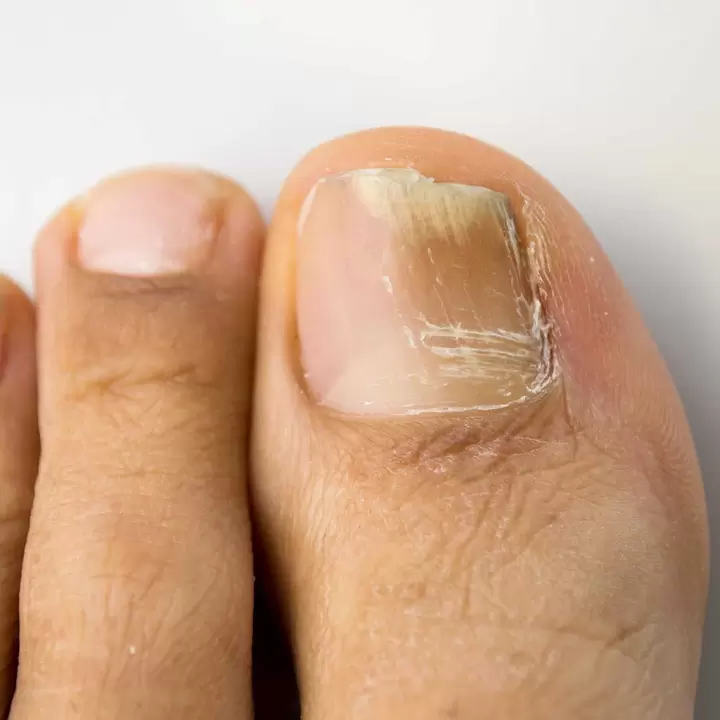
La onicomicosis de las uñas es una enfermedad infecciosa de naturaleza fúngica. Causada por moho, levaduras o dermatofitos. Como resultado, la placa ungueal se deforma y adquiere un color blanco amarillento. La patología es común en pacientes maduros y ancianos, después de los 60-65 años. Cuanto mayor es la persona, mayores son las posibilidades de desarrollar onicomicosis. Esto se debe a la baja tasa de crecimiento de la placa ungueal, la violación de los procesos tróficos del lecho ungueal y la angiopatía, patologías vasculares. Los hombres experimentan infecciones por hongos dos o tres veces más a menudo que las mujeres. La infección por hongos afecta principalmente a los dedos de los pies, pero en casos raros también puede afectar a las manos. La onicomicosis es un defecto cosmético desagradable y puede provocar diversas complicaciones, como gangrena, pie diabético y flemón en las extremidades inferiores.
- Otros nombres de la enfermedad:hongo de uñas.
- Síntomas principales:cambio en el tono de la placa, aparición de manchas blanquecinas, separación de la placa del lecho, concavidad de la uña, destrucción y reblandecimiento de la placa ungueal, agujeros y surcos en la superficie, inflamación del pliegue periungueal, engrosamiento de la cama.
- El tratamiento se lleva a cabo por:dermatólogo.
Razones para el desarrollo
La mayoría de las veces, la infección se produce por contacto directo con un paciente con hongos en las uñas (o mediante el uso de artículos domésticos, zapatos o artículos de higiene compartidos). Existe un alto riesgo de infección en las duchas públicas, vestuarios, baños, saunas y gimnasios (es decir, donde la gente suele andar descalza).
Como regla general, la infección penetra fácilmente a través del más mínimo traumatismo en la piel: grietas en los pliegues entre los dedos, callos, abrasiones, abrasiones.
La probabilidad de desarrollar onicomicosis en los pies es mayor si el paciente padece enfermedades concomitantes:
- desordenes endocrinos(diabetes tipo 1 o 2, sobrepeso, obesidad, hipotiroidismo, hipertiroidismo);
- patologías vasculares de las extremidades.— insuficiencia venosa crónica o linfostasis;
- trastornos inmunológicos, en particular, la infección por VIH.
La onicomicosis a menudo se desarrolla debido al uso prolongado de medicamentos antibacterianos, corticosteroides y citostáticos. Debido a la ingestión, la circulación sanguínea se deteriora y las fuerzas inmunes naturales se debilitan, lo que conduce a la manifestación de una infección secundaria.
Factores de riesgo
El desarrollo de la onicomicosis depende en gran medida de la edad, el sexo, el tipo de actividad y las condiciones en las que vive la persona.
- Edad.En los niños, la prevalencia del hongo es del 3%, mientras que en personas de mediana edad y ancianos alcanza el 50%.
- Piso.Los hombres son más susceptibles a las infecciones, pero al mismo tiempo visitan al médico con menos frecuencia que las mujeres (por lo tanto, la enfermedad entra con mayor frecuencia en una etapa avanzada).
- Condiciones sociales.Los hongos en las uñas son más comunes entre la población de las grandes ciudades que entre los residentes de ciudades y pueblos.
- Ocupación.Las infecciones por hongos en la placa ungueal se pueden encontrar con mayor frecuencia en personas que trabajan en la producción industrial y en condiciones difíciles: acumulación de gases nocivos, polvo, vapor, productos químicos agresivos y radiación ionizante. Están en riesgo las personas que trabajan en instituciones médicas, salones de masajes, baños, duchas, saunas y residencias de ancianos. La probabilidad de desarrollar la enfermedad también es mayor entre los deportistas profesionales.
Patogénesis
Las enfermedades fúngicas de las uñas son causadas por alrededor de 50 especies de hongos. Se pueden dividir en tres grupos principales:
- Dermatofitos (dermatomicetos).La causa más común de infección. Los principales patógenos incluyen Trichophyton rubrum, T. mentagrohytes y Epidermophyton floccozum. La infección causada por dermatofitos se llama onicomicosis dermatofítica.
- Hongos parecidos a las levaduras.Los patógenos del género Candida representan alrededor del 10% de los casos de infección.
- Moldes(Aspergillus, Fusarium).
Los síntomas del hongo y el enfoque adicional del tratamiento dependen del tipo de patógeno.
Consideremos el mecanismo de desarrollo de la enfermedad con la ayuda de dermatomicetos, ya que constituyen la mayoría de los casos. Estos hongos contribuyen a la destrucción de la queratina de la placa ungueal. Primero, los dermatofitos afectan la piel del área del pie, luego la infección se propaga al lecho ungueal y a la meseta.
Los hongos penetran en los tejidos de diferentes formas:
- a través del hueco debajo de la uña, comenzando desde el borde libre;
- desde la parte posterior del plato;
- a través del pliegue ungueal proximal.
Dependiendo de cómo penetró la infección en la uña, se distinguen las siguientes vías de penetración:
- Subungueal distal.Como regla general, los dermatofitos ingresan a las capas profundas de la uña a través del borde libre de la placa ungueal. Los principales cambios patológicos ocurren en el lecho ungueal. Allí comienza el crecimiento celular acelerado y se desarrolla la queratosis subungueal. El estrato córneo en el borde de la placa ungueal se espesa y puede separarse fácilmente. Directamente desde el lecho ungueal, la infección se propaga más, en dirección proximal. Comienza la lenta destrucción de la placa.
- Superficie blanca.Pero se forman manchas blanquecinas irregulares en la capa superior de la placa ungueal y, con el tiempo, toda la placa se ve afectada. La uña se vuelve más grande y gruesa, se desmorona y adquiere un tono marrón grisáceo. Sin embargo, la matriz y el epitelio se conservan y el proceso inflamatorio tampoco está presente.
- Subungueal proximal.En este caso, la infección se propaga desde la piel y las crestas ungueales hasta la placa y posteriormente hasta la propia matriz. En la zona del agujero y el lecho subungueal se forman manchas características, pero no hay inflamación.
- Total, en el que se daña toda la uña. Las partes proximales de la cresta están destruidas o engrosadas. Después de eso, la placa ungueal deja de crecer.
Qué causa la infección de las uñas:
- daño mecánico a la placa ungueal;
- contacto frecuente de manos o pies con agua, productos químicos domésticos y detergentes concentrados;
- usar zapatos incómodos y calcetines sintéticos;
- aumento de la sudoración de los pies;
- Deformidades congénitas y adquiridas.
Clasificación de la onicomicosis.
Según la clasificación nacional, existen tres tipos de hongos en las uñas:
- Normotrófico.Esta es la etapa inicial de los hongos en las uñas. El tono de la placa cambia, pero mantiene su integridad y forma original. En el interior se forman pequeñas manchas y rayas amarillentas.
- Tipo hipertrófico.La placa ungueal se vuelve notablemente más gruesa y crece, por lo que a los pacientes se les diagnostica hiperqueratosis subungueal. La propia uña se vuelve pálida, pierde su brillo y se deforma visiblemente. Aparecen irregularidades en el borde libre de la placa. También en este caso se desarrolla inflamación y los pacientes sienten dolor al caminar y al usar zapatos ajustados.
- Tipo onicolítico.La placa ungueal se vuelve más delgada y se separa del lecho, mientras que la uña misma se vuelve opaca y adquiere un color marrón grisáceo. Se forman huecos en la superficie de la placa.
La lesión se desarrolla gradualmente: aparecen las primeras manchas de color amarillo blanco grisáceo y la placa ungueal se vuelve más gruesa. Al principio no hay dolor. Más tarde, cuando las uñas de los pies comienzan a espesarse y desmoronarse, la placa ungueal se separa del lecho y se produce una incomodidad significativa.
Peligro
Una infección por hongos en la uña se convierte en una "puerta de entrada" para la penetración de otras infecciones, por ejemplo, la erisipela. Además, una infección de los pies puede extenderse a las manos, lo que en sí mismo constituye un defecto cosmético desagradable. Al mismo tiempo, no será posible disfrazar los hongos en las uñas: las uñas extendidas y el barniz solo agravarán la situación, creando un "efecto invernadero" para la placa. En tales condiciones, el hongo comienza a propagarse aún más.
El peligro de la enfermedad es que la infección por hongos no desaparece por sí sola y sin tratamiento. Por el contrario, avanza más y se extiende a varias partes del cuerpo. Por ejemplo, se produce descamación y picazón características en la ingle, la cabeza y los muslos.
Con la onicomicosis prolongada y no tratada, aumenta la probabilidad de desarrollar pie diabético, en el que aparecen úlceras tróficas en las piernas. Existe riesgo de formación de gangrena si el paciente tiene diabetes o patologías vasculares en las extremidades inferiores.
En cualquier forma de inmunodeficiencia, la infección puede extenderse a la piel y provocar erupciones alérgicas o descamación.
Diagnóstico
Un dermatólogo participa en la identificación, el tratamiento y la prevención de las infecciones por hongos. Si notas los síntomas característicos de los hongos en las uñas, lo primero que debes hacer es pedir cita con un especialista.
Cuándo consultar a un médico:
- la placa ungueal está deformada o es demasiado delgada;
- aparecieron manchas blancas debajo de las uñas;
- la uña está destruida, desmoronada o pelada;
- mancha amarilla en la uña;
- la superficie de la uña cambió de color a gris, pardusco, amarillento, a veces con un tinte negro o verde.
El médico evaluará visualmente el estado de la placa y el lecho ungueal, la piel y las membranas mucosas. Luego realizará una dermatoscopia, es decir, examinará la zona afectada con múltiples aumentos. El método le permite evaluar el color de la superficie y la estructura de la placa ungueal y registrar los cambios más leves en la uña y los tejidos blandos. Con la ayuda de la dermatoscopia, es posible determinar con precisión la profundidad de la enfermedad fúngica de las uñas y hacer un diagnóstico.
El dermatólogo tomará una historia clínica y le preguntará sobre enfermedades crónicas, medicamentos que toma, estilo de vida y dieta.
Para aclarar el diagnóstico de onicomicosis, pueden ser necesarias pruebas adicionales. A veces se requieren consultas con especialistas relacionados: dermatovenereólogo, endocrinólogo, alergólogo y otros.
Investigación de laboratorio
El método de laboratorio más preciso generalmente utiliza el estudio microscópico y cultural del biomaterial. El método de microscopía implica una prueba especial de KOH. En este caso, se toma una muestra de la placa ungueal, se coloca en una solución de potasio para destruir la queratina y el biomaterial terminado se examina con un microscopio óptico. La microscopía le permite estudiar la naturaleza de la infección, confirmar o excluir la presencia de un hongo.
El tipo de patógeno se puede determinar mediante el método cultural. En este caso, el biomaterial se siembra en un medio nutritivo especial y luego se cultiva. Después de dos o tres semanas, podrá descifrar el resultado e identificar el tipo de cultivo. Sin embargo, la sensibilidad del método de cultivo no supera el 50%.
El método de biopsia se utiliza con menos frecuencia. Es más laborioso, pero es muy sensible y permite saber con un 100% de probabilidad si existe una infección por hongos. Con un bisturí fino, se extirpan la uña y el lecho. El procedimiento se realiza bajo anestesia. El biomaterial resultante se envía a una solución de formaldehído y luego se realiza un análisis histológico en el laboratorio. La desventaja de este método es que no permite determinar con precisión el tipo de patógeno.
Además, con la onicomicosis, es posible que se requieran exámenes adicionales. Por ejemplo, los médicos recomiendan controlar la función hepática y renal: realizar un análisis bioquímico y realizar pruebas de hepatitis viral.
Tratamiento
Después del diagnóstico, el médico prescribirá un plan de tratamiento. Generalmente se utilizan varios métodos:
- Terapia local.En este caso, el agente antimicótico se aplica a la superficie de la uña alterada o a las crestas periungueales. La desventaja de este enfoque es que el medicamento no siempre llega al origen de la patología, ya que el hongo puede llegar a capas más profundas. Por lo tanto, cuando la infección penetra el lecho ungueal y se produce una onicomicosis total, los preparados externos locales pueden resultar ineficaces. La terapia es eficaz sólo para la forma blanca superficial y distal-lateral de la enfermedad si no se ve afectado más de un tercio de la placa. Entre los remedios más eficaces contra los hongos en las uñas se encuentran los ungüentos/geles/cremas o parches queratolíticos, los barnices con ácido láctico, benzoico o salicílico. Los agentes antimicóticos eliminan la parte afectada de la uña y promueven la curación del tejido circundante.
- Terapia sistémica.Este es un enfoque más eficaz, que permite en el 80-90% de los casos eliminar por completo la infección por hongos. En este caso, el principio activo de las tabletas ingresa a la placa ungueal a través de la sangre. Los medicamentos sistémicos funcionan incluso si la infección por hongos ha afectado el lecho y la matriz ungueal. Normalmente, el medicamento para los hongos en las uñas tiene un efecto duradero y actúa incluso después de su uso, ya que una alta concentración del medicamento permanece en el área de la uña. El tratamiento se lleva a cabo en cursos, el momento y el régimen dependen de la etapa de la enfermedad. La desventaja de este tipo de terapia es el riesgo de efectos secundarios de los medicamentos. Además, la terapia sistémica tiene una serie de contraindicaciones: hipersensibilidad a medicamentos, insuficiencia hepática, disfunción renal, embarazo, lactancia.
Con el método combinado, se utilizan simultáneamente agentes externos y medicamentos sistémicos. La terapia es más efectiva y le permite reducir la duración total del tratamiento.
Si el paciente padece enfermedades concomitantes, se lleva a cabo una terapia correctiva. Estas patologías incluyen diabetes mellitus, trastornos endocrinos y venas varicosas.
Requisitos para los resultados de la terapia:
- ausencia de manifestaciones visuales de infección por hongos en la piel y la placa ungueal;
- ausencia de hongos según los resultados del análisis microscópico.
Seis semanas (para hongos en las manos) o 2, 5 meses (para onicomicosis de los pies) después del inicio de la terapia, se repiten las pruebas de laboratorio. Si no hay resultados del tratamiento ni dinámica positiva, el médico cambia el régimen de dosificación o agrega medicamentos de otros grupos.
Si la onicomicosis provoca deformación o daño completo de la placa ungueal, puede ser necesario un tratamiento quirúrgico. Consiste en la extirpación total o parcial de la uña afectada. Las manipulaciones se realizan bajo anestesia local y tienen un corto período de recuperación. Después del procedimiento, los médicos recomiendan el uso de antisépticos y antimicóticos externos. A veces se prescriben procedimientos fisioterapéuticos según las indicaciones.
Prevención
La prevención primaria de la onicomicosis implica mantener la higiene personal y un cuidadoso cuidado de la piel de los pies. Lo más importante es prevenir microdaños, abrasiones y sudoración excesiva. En caso de lesiones y alta humedad, la probabilidad de propagación de infecciones por hongos es mucho mayor.
Los dermatólogos aconsejan seguir las siguientes recomendaciones para la prevención de hongos:
- Cuida la higiene de tus uñas.Cambie calcetines y medias a diario, lávese los pies después de visitar lugares públicos. Utilice únicamente sus propios suministros de manicura y pedicura, ya que la infección suele transmitirse a través de las herramientas de personas infectadas.
- Use zapatos individuales, no los use detrás de otras personas.Trate de no caminar descalzo en lugares públicos: piscinas, duchas y vestuarios de gimnasios (en cualquier lugar donde exista riesgo de contraer una infección por hongos). Es mejor llevar pantuflas o pantuflas de goma. Después de visitar espacios públicos, trate sus pies con agentes antimicóticos tópicos.
- Evite mantener los pies constantemente mojados.El "efecto invernadero" crea zapatos hechos de materiales sintéticos, así como zapatos demasiado ajustados y de la talla incorrecta. Si tus pies sudan con frecuencia, cámbiate los calcetines diariamente o incluso varias veces al día. Si se mojan los pies, lo mejor es cambiarse los calcetines y secarse bien los zapatos. Si es necesario, puedes utilizar antitranspirantes para pies.
La prevención secundaria pasa por la desinfección de zapatos o guantes (si la lesión afecta a las manos). Para ello se utiliza una solución antiséptica alcohólica. La desinfección debe realizarse al inicio y durante todo el periodo de tratamiento.
Si tiene algún daño en la superficie de la uña, consulte a un médico de inmediato para prevenir infecciones.
Pronóstico
Ante los primeros signos de infección por hongos en la placa ungueal, lo mejor es consultar a un dermatólogo. Cuanto antes se inicie la terapia antimicótica, mayores serán las posibilidades de curar la enfermedad y restaurar la placa dañada.
Si no se toman las medidas a tiempo, la lesión puede desarrollarse hasta alcanzar una forma total y cubrir toda la placa ungueal. En este caso, el tratamiento de la onicomicosis lleva más tiempo, pero si se siguen cuidadosamente las instrucciones médicas, el paciente se recupera de forma segura.
Respuestas a preguntas frecuentes
¿Cómo deshacerse de los hongos en las uñas de los pies en casa?
Si notas signos característicos de la enfermedad (separación de la uña, uña negra, placa ungueal alterada, etc. ), lo mejor es consultar a un dermatólogo lo antes posible. Un médico experimentado examinará la lesión y recomendará remedios eficaces para los hongos en las uñas. De esta manera no perderá un tiempo precioso, porque los remedios caseros a menudo resultan ineficaces.
A menudo, para los hongos en las uñas se utilizan soluciones de vinagre, refrescos, yodo, celidonia o infusiones de hierbas. Sin embargo, estos remedios sólo pueden resolver el problema superficial. Si el hongo ya ha penetrado en el lecho ungueal y en la matriz, los métodos tradicionales serán inútiles. Por el contrario, suelen provocar inflamación, irritando los tejidos blandos. Como resultado, aparecen microtraumatismos que pueden empeorar el curso de la enfermedad y provocar infecciones secundarias.
¿Mi familia puede tener hongos en las manos o los pies?
Si sigue reglas simples de higiene personal, la posibilidad de contraer candidiasis es mínima. A saber:
- limpiar la casa con más frecuencia;
- use únicamente sus propias toallas, calcetines, medias y zapatos;
- usar zapatos cerrados y no compartirlos con nadie;
- Lavar la ropa de cama y los calcetines a altas temperaturas y luego planchar con vapor.
Si a varias personas de una familia se les diagnostica daño en las uñas, todas deben someterse a una terapia antimicótica.
¿Puedo pintarme las uñas con barniz decorativo o aplicar una capa superior de gel durante el tratamiento de hongos en las uñas?
No es aconsejable hacerse la manicura durante el tratamiento, ya que esto puede agravar la propagación de la infección por hongos.
¿Es posible curar completamente los hongos en las uñas?
La enfermedad se puede curar por completo, pero la terapia puede retrasarse debido a las recaídas. La recaída ocurre en los siguientes casos:
- si el paciente no cumple con las prescripciones del especialista;
- la duración del curso se calculó incorrectamente;
- Existen factores de riesgo adicionales: diabetes mellitus, insuficiencia venosa de las extremidades inferiores, actividad profesional o deportiva.
¿Existe riesgo de recurrencia de una infección por hongos?
Se produce una propagación secundaria del hongo, pero es extremadamente rara. La reinfección sólo es posible en el 10% de los casos. Sin embargo, con un tratamiento oportuno bajo la supervisión de un especialista, la posibilidad de infección es mínima.


























